Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.

Его отличительной особенностью является локализация поражения непосредственно в области действия антигена. Также он поддается быстрому лечению после устранения раздражителя. С ним чаще сталкиваются люди среднего возраста, но он встречается и у маленьких деток.
Патогенез заболевания
Этот вид дерматита является отстроченной реакцией. После попадания аллергена на кожный покров и его связывания с белками формируется антигенный комплекс. Проявления реакции — это следствие выработки специальными клетками и Т-лимфоцитами веществ, ускоряющих ответ иммунной системы и усиливающих воспаление.
Т-лимфоциты активируются и мигрируют в регионарные лимфоузлы, где начинают реагировать на антиген. Одна их часть становится «клетками памяти», запоминая информацию об аллергене, что приводит к быстрой иммунной реакции при повторном его попадании на кожу. Другая часть клеток участвует в иммунном ответе.
Происходят эти изменения в течение 10-15 дней с момента первого контакта. Затем Т-лимфоциты начинают распространяться из лимфоузлов по всему организму, что обеспечивает быстрый ответ при повторном встрече с веществом.
Причины развития контактной аллергии
Контактная аллергия развивается при длительном воздействии аллергена на кожу. Всего их существует более 3000, и условно они разделяются на несколько групп:
- лекарственные препараты: антибиотики, антисептики, анестетики;
- косметика: духи, дезодоранты, шампуни, мыло, гель для душа, краска для волос;
- текстиль и материалы: резина, латекс, обивка мягкой мебели, одежда;
- бытовая химия: стиральные порошки, моющие средства;
- специальные приспособления: зубные протезы, ортодонтические конструкции, линзы;
- домашние животные: шерсть, частички эпидермиса, продукты жизнедеятельности;
- консерванты, красители, стабилизаторы в составе ухаживающих средств;
- натуральные и синтетические полимеры.
Фотоконтактная разновидность реакции возникает вследствие активации аллергена под действием ультрафиолета. В таком случае первые проявления будут видны после нахождениями под солнечными лучами или другими источниками УФО.
Возбудители реакции на разных участках кожи обычно различные.
| Локализация поражения | Основные аллергены |
|---|---|
| На руках | Встречается наиболее часто. В группу риска попадают люди, использующие бытовую химию без перчаток. Раздражающими веществами чаще служат порошки для стирки. чистящие средства. Но и перчатки могут стать возбудителем реакции, если аллергия бывает на латекс или резину, из которых они сделаны.
Провокатором реакции может быть и косметика: кремы, лосьоны, маски, ванночки для рук, гель-лак для маникюра. Реже поражение происходит в ответ на контакт с золотыми и серебряными украшениями. |
| На ногах | Вызвать поражение дермы могут синтетические чулки и носки. Часто причиной выступают стиральные порошки, которые остаются после плохого ополаскивания. Некачественный материал для изготовления обуви, кремов и красителей для нее с содержанием хрома также может вызвать реакцию. |
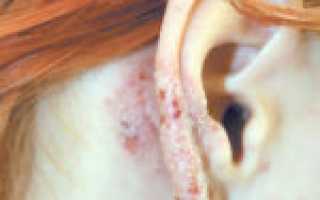
| На лице | Чаще проявляется в ответ на использование различных косметических и ухаживающих средств. Это декоративная косметика, маски, тональные кремы. Причиной могут быть украшения (пирсинг) и контакт с постельным бельем (подушками). С такой проблемой могут столкнуться и те, кто регулярно наносит на лицо солнцезащитные средства. Нередко на лице появляется фотоконтактная или фототоксическая аллергия сразу после нахождения на солнце. |
| На животе | Вызвать высыпания на животе могут пряжки ремней, застежки, пуговицы. Чаще раздражителями становятся металлы, из которых они сделаны. Также аллергенами могут быть ткани, из которых изготовлены белье и одежда. |
| На спине | На спине высыпания бывают чаще у женщин в области застежки бюстгальтера. Раздражителями будут элементы одежды, замочки, пуговицы, содержащие металлы, ими может стать постельное белье, одежда, средства гигиены. |
У детей
Появление подобной патологии у ребенка связано с множеством возбудителей. У него слабый защитный механизм, потому запустить реакцию может практически любое вещество.
Вопреки тому, что детский организм более подвержен аллергии, контактная ее форма диагностируется чаще у людей после 20 лет.
Характерная симптоматика
До появления первых признаков у взрослых проходит несколько суток, зависимо от особенностей организма. У детей наличие ран, царапин и расчесов на коже ускоряет этот процесс.
Для острой формы характерны следующие проявления:
- папулы и волдыри;
- зуд;
- изменение цвета кожи (приобретает красноватый оттенок) и отек;
- появление мокнущих дефектов на месте лопнувших пузырей.
Хроническое течение заболевания проявляется сухостью дермы, ее утолщением, усилением рисунка. При тяжелой форме возможны некротические процессы, то есть отмирание пораженных участков кожного покрова.




Отличительной особенностью этого нарушения будет появление признаков в определенной последовательности. В области контакта с раздражителем появляются пятна красного цвета. Пораженные участки постепенно уплотняются, затем возникают мелкие пузыри, наполненные жидкостью. В результате расчесывания сыпи на фоне сильного зуда кожа повреждается, появляются мокнущие дефекты, лишенные защитного слоя эпидермиса. После высыхания эрозий появляются желтоватые корочки.
Симптомы контактно-аллергического дерматита отличаются от признаков других патологий:
- при пищевой форме иммунного ответа высыпания расположены по всему телу, ведь аллерген попадает через пищеварительный тракт, и часто образуются сплошные области поражения, при контактной происходит только локальное высыпание;
- при контактном дерматите также появляются обширные очаги поражения, он возникает под действием химических соединений и физических факторов;
- при атопическом дерматите на кожном покрове появляются красные пятна и узелки, выраженный рисунок наблюдается на ладонях и подошвах, эта форма проявляется в первый год жизни, в то время как аллергический диагностируется у детей крайне редко;
- при себорейном дерматите поражаются участки в области сальных желез, это проявляется симметричным вовлечением в процесс кожи волосистой части головы, ресниц, носогубной складки, грудины, характерные признаки — муковидные бляшки.
Диагностика
Диагностирование контактной аллергии как иммунопатологического заболевания проводится при участии иммунолога, дерматолога, аллерголога, инфекциониста, могут быть привлечены и другие специалисты, зависимо от особенностей течения патологии.
Аллергопробы
Часто применяемые методы диагностики — инъекционные и аппликационные варианты аллергопроб. Первый предполагает нанесение на сухую кожу аппликации, которая остается на 2-3 дня. Второй метод проводится с применением специальных прик-лацентов. Укол делают подкожно на глубину 1,5 мм. Реакция оценивается через 15 минут. О положительном результате говорит диаметр папулы 3 мм.
Также проводится анализ для определения сенсибилизирующего вещества. О его наличии будет свидетельствовать выявление в крови иммуноглобулинов А, М, G. Этот метод помогает определить иммунологический статус и подтвердить или исключить иммунную патологию.
Лечение
Медикаментозная терапия включает:
- антигистаминные: эриус, фенистил, супрастин, лоратадин, тавегил;
- кортикостероиды: крем акридерм, назначается курсом до 14 дней;
- седативные средства: настойка валерианы и пустырника;
- энтеросорбенты: энтеросгель, полифепан (показаны при хронической форме;
- глазные капли: опанатол, аллергодил (при аллергии на контактные линзы).
В острой фазе течения патологии назначаются повязки с жидкостью Бурова, которые накладываются на поврежденный участок. Местное лечение также включает нанесение глюкокортикостероидных мазей. При тяжелом течении гормональные стероиды назначаются в виде таблеток для приема внутрь.
Как мы уже отмечали, дети редко страдают контактной аллергией, но если это случается, врач подбирает для них препараты и дозировку согласно возрасту, гормональные средства ребенку назначаются в крайних случаях, поскольку они имеют много побочных эффектов. Совсем малышам лекарства назначаются в виде капель.
Народное лечение предполагает применение череды, чистотела, календулы, зверобоя. Из этих трав готовятся мази, примочки, аппликации. Некоторые средства будут полезными для приема внутрь. Применять народные методы можно только с разрешения врача.
С кожной сыпью помогут справиться аппликации с мелко перетертым картофелем и медом. Детям можно делать ванночки с отварами мелиссы, календулы, череды при высыпаниях на руках и ногах. Взрослые могут делать маски для лица и тела с добавлением яблочного сока, кефира, сметаны. Полезно также будет прикладывать к пораженным участкам разрезанный свежий огурец.
Профилактические меры
Полностью устранить риск развития аллергии нельзя, но можно создать условия, при которых он будет сведен к минимуму. Зная аллерген, нужно исключить контакт с ним, и соблюдать меры для предупреждения реакции.
Общие меры предосторожности:
- гипоаллергенная диета: элиминация шоколада, кофе, цитрусовых, красных ягод и фруктов;
- выбор украшений из качественных металлов;
- частая влажная уборка в доме с использованием гипоаллергенных моющих средств;
- применение защитной одежды во время работы в саду;
- качественная косметика (при склонности к неадекватному иммунному ответу применять ее нужно по минимуму).
Прогноз в целом благоприятный. При условии своевременного исключения аллергена и проведения симптоматической терапии реакция проходит бесследно. Если же лечение отсутствует, есть риск последствий в виде пигментных пятен, рубцов, инфицирования. Поэтому нужно как можно скорее обратиться к врачу, если возникли неприятные симптомы.
Частые вопросы
Что вызывает контактную аллергию?
Контактную аллергию могут вызывать различные вещества, такие как металлы (например, никель), растения (ядовитый плющ, ядовитый плющ), лекарственные препараты, косметика, бытовая химия, искусственные материалы (например, латекс).
Как избежать контактной аллергии?
Для избежания контактной аллергии следует избегать контакта с известными аллергенами, использовать защитные средства (например, перчатки при работе с химическими веществами), выбирать гипоаллергенные косметические средства и одежду, а также следить за составом товаров, с которыми контактирует кожа.
Полезные советы
СОВЕТ №1
Избегайте контакта с известными аллергенами, такими как пыль, пыльцы, моющие средства, косметика, металлы и растения.
СОВЕТ №2
Используйте специальные средства для ухода за кожей и одеждой, которые помогут уменьшить контакт с потенциальными аллергенами.
СОВЕТ №3
Посетите аллерголога для проведения тестов на аллергены и разработки индивидуальной стратегии по предотвращению контактной аллергии.