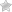Дегенеративно-дистрофические заболевания суставов, классификация которых будет рассмотрена в статье, являются патологиями, суть патогенеза каких заключается в прогрессирующем нарушении метаболических процессов в хрящевой ткани суставов, изменении структуры костной ткани эпифизов, а также в постепенном вовлечении в процесс дегенерации остальных суставных структур.
Патологический процесс сопровождается деформированием суставов, дисконгруэнтностью (несоответствием суставных поверхностей), болезненностью, снижением функциональности, формированием вторичной воспалительной реакции. В итоге, такие болезни существенно снижают качество жизни человека, а в самых тяжелых случаях приводят к инвалидизации.
Классификация дегенеративно-дистрофических патологий
Дегенеративные заболевания суставов можно разделить на несколько основных групп, а именно:
- Первичные и вторичные деформирующие остеартрозы.
- Межпозвонковый остеохондроз.
- Деформирующий спондилоартроз.
- Остеохондропатии (в их число включены: болезнь Осгуд-Шляттера, Пертеса, Кинбека, Кенига, Келлера).
Перечисленные патологии провоцируют дегенеративные изменения суставов, особенности клиники различных заболеваний будут рассмотрены ниже.
Деформирующие остеоартрозы
Остеоартрозы — группа патологий разной этиологии со сходными морфо-клиническими признаками, основу которых составляет поражение всех суставных структур: хрящевой и костной тканей, синовиальной оболочки, связочного аппарата, капсулы сустава, мышечных волокон. Деформирующий артроз является одним из наиболее распространенных заболеваний опорно-двигательной системы на планете.
Это заболевание может развиваться по многим причинам, поскольку любой процесс, повреждающий суставной хрящ, может спровоцировать прогрессирование артроза.
Первичный артроз развивается как следствие ряда провоцирующих факторов, в число которых входят такие:
- некорректные бытовые условия и режим труда;
- нарушение функциональности симпатического сегмента нервной системы;
- эндокринные заболевания;
- наследственная предрасположенность;
- сосудистые патологии;
- заболевания иммунной системы;
- ферментопатии.
Вторичный деформирующий артроз прогрессирует после некорректной терапии переломов и других травм суставных поверхностей, воспалительного процесса. Также он может развиваться в результате врожденного неполноценного формирования суставов или из-за асептических некротических изменений эпифизов.

Дегенеративные изменения в суставах при деформирующих остеоартрозах различной природы затрагивают в большей степени хрящевую ткань, но по мере прогрессирования заболевания в патологический процесс постепенно вовлекаются и остальные элементы сочленения.
Развитие заболевания может начаться с неблагоприятного воздействия на область сустава, в результате которого возникает тромбоз или спазмирование сосудистых образований субхондральной зоны костных структур или же синовиальной оболочки (оба вида сосудистых нарушений могут протекать и одновременно).
Нарушается микроциркуляция, развивается гипоксия хрящевой ткани. В результате прогрессируют дегенеративные изменения хряща, он теряет упругость и эластичность.
Если дегенеративные процессы затрагивают синовиальную оболочку, то снижается интенсивность выработки синовиальной жидкости, из-за чего наблюдается явление “сухого сустава”. Частицы, которые образуются при разрушении хрящевой ткани, могут спровоцировать развитие реактивного синовита. При этом в суставную полость поступают лизосомальные ферменты, усугубляющие дегенеративные процессы тканей сустава.
То есть, основным патогенетическим звеном развития деформирующего артроза является именно нарушение трофики хрящевой ткани. Изменения в суставе, спровоцированные этим процессом, приводят к ухудшению его функциональности.
Из-за снижения эластичности и дисконгруэнтности наблюдается травмирование субхондральной пластинки, что провоцирует усиление синтеза костного вещества, или остеосклероз. Избыточное количество костного вещества в пораженной области совместно с привычной нагрузкой на сустав ведет к образованию остеофитов в местах наименьшего давления.
Костные выросты механически раздражают синовиальную оболочку, а также ограничивают объем движений в пораженном суставе. В случае вторичного артроза процесс дегенерации запускает после травмирования хрящевых структур.
На начальных стадиях развития патологии главную роль играют биомеханические факторы, включающие:
- нарушение центрации;
- дисконгруэнтность;
- нестабильность сустава.
Прогрессирование вторичного деформирующего артроза проходит через воспалительные процессы: артрит и синовит. Заболевание развивается по прошествии 4-5 месяцев после травмирования.
Стадии прогрессирования заболевания
Клиническое течение деформирующего артроза предполагает последовательные стадии, рассматриваемые в таблице ниже:
Патогенез посттравматических артрозов развивается со второй стадии. При травмировании наблюдается нарушение целостности гиалинового хряща, а если диастаз между внутрисуставными отломками составляет больше 2 миллиметров, то регенеративные процессы в хрящевой ткани невозможны.
В результате дефект будет замещаться костной мозолью, которая покрывается рубцовой тканью. Эти изменения являются морфологическими элементами второй стадии артроза.
Межпозвонковый остеохондроз
Межпозвонковый остеохондроз также носит такие названия, как дискоз или дисцит. Патология обусловлена нарастанием интенсивности дистрофических процессов в межпозвонковых дисках, в результате каких ухудшаются их амортизация и эластические свойства, а также снижается подвижность позвоночника.
Прогрессирование патологического процесса определяется совокупностью эндо- и экзогенных факторов, в число которых входят метаболические и эндокринные расстройства, а также макро- и микротравмы. Развитие межпозвонкового остеохондроза манифестирует изменениями желатинозного ядра: снижается его тургор, диск теряет способность к полноценной амортизации.
Из-за давления тел позвонков уменьшается высота диска, происходит выпячивание фиброзного кольца за межпозвонковый промежуток. В результате оно может давить на структуры спинного мозга.

Иногда фиброзное кольцо покрывается трещинами, сквозь которые фрагменты желатинозного ядра выходят за пределы диска. Таким образом формируется грыжа Шморля, или хрящевая грыжа.
Симптоматика патологического процесса определяется местом расположения грыжи. Если она локализована спереди, то клинических проявлений не наблюдается, но в случае, когда грыжа имеет заднее расположение, она проникает в канал позвоночника и провоцирует симптомы шейного радикулита.
Клиника здесь определяется не давлением грыжи, а воспалительной реакцией в нервных корешках и эпидуральной клетчатке, также симптомы дают о себе знать из-за венозного стаза.
Симптоматика вторичного радикулита объясняется или выпячиванием фиброзного кольца за межпозвонковый промежуток, или истинной грыжей с задним расположением. Выяснение этого обстоятельства важно для выбора метода хирургического лечения в конкретном случае.
Межпозвонковый остеохондроз чаще локализован в пояснице, несколько реже — в шейном отделе позвоночного столба, и еще меньше — в грудном. Выявить патологию возможно только при глубоком ортопедо-неврологическом обследовании пациента.
Ведущим симптомом патологического процесса является локальный болевой синдром. При поясничной локализации очага поражения боль наблюдается в пояснице, иррадиирует в ягодицы и нижнюю конечность.
В ходе обследования определяются:
- сглаженность лордоза поясницы;
- симптом “вожжей”, то есть резкое напряжение паравертебральной мускулатуры поясницы;
- анталгический сколиоз;
- болезненность при пальпации смежных с вовлеченным в патологический процесс диском остистых отростков;
- симптом Осны-Школьникова, то есть резкая болезненность в позвоночнике при пальпации брюшной стенки в проекции 4 позвонка поясничного отдела.
Выявление неврологической симптоматики определяется локализацией и особенностями поражения межпозвоночного диска. При сдавлении нервных корешков пациент жалуется на болезненность в области их иннервации, парестезии, слабость в конечностях, снижение выраженности или полная потеря сухожильных рефлексов. Если симптоматика выражена двусторонне, то это подтверждает массивное выпадение диска.
Для постановки диагноза межпозвонкового остеохондроза применяют исследование спинномозговой жидкости, а также ряд инструментальных методик, в число которых входят дискография и веноспондилография.
Деформирующий спондилоартроз
Деформирующий спондилоартроз представляет собой хроническую патологию, которая провоцирует инволюционные изменения в межпозвоночных дисках и срастание тел позвонков. Если говорить проще, болезнь сходна с последней стадией остеохондроза, но при спондилоартрозе, помимо деформации, наблюдается еще и отложение солей кальция в области продольной связки позвоночника.
Деформирующий спондилоартроз развивается в зрелости и пожилом возрасте и по сути является процессом старения сочленений между позвонками. Заболевание поражает чаще шейный отдел позвоночника, чуть реже пояснично-крестцовый, и менее всего — грудной, поскольку он является самым малоподвижным.

Причины спондилоартроза
К основным причинам этого заболевания следует отнести:
- врожденные нарушения формирования позвонков;
- врожденная нестабильность позвоночника из-за нарушений структуры связочного и мышечного аппаратов;
- сколиоз;
- травмирование;
- остеохондроз;
- плоскостопие;
- чрезмерные статические нагрузки;
- спондилолиз (соскальзывание вышележащего позвонка и поперечных отростков нижележащего вперед);
- патологии эндокринной системы.
Особенности патогенеза спондилоартроза
Говоря о патогенезе спондилоартроза, необходимо подробнее ознакомиться с анатомией сочленений между позвонками. Позвонки между собой соединены не только при помощи дисков, основной функцией которых служит амортизация. Также они соединяются при помощи фасеточных суставов, которые образуются между боковыми отростками позвонков.
Эти сочленения плоские, образованы боковыми отростками соседних позвонков (направленных под углом вверх или вниз), их покрывают суставные хрящи и капсулы. Плоскость фасеточного сустава локализована под некоторым углом клиновидно — это необходимо для предотвращения смещения соседних позвонков относительно друг друга в стороны и в передне-заднем направлении.
Патологический процесс при спондилоартрозе вовлекает именно фасеточные суставы. В случае, если патология прогрессирует по обе стороны от рядом расположенных позвонков, говорят о двустороннем деформирующем спондилоартрозе.
После полного завершения роста позвоночника постепенно угасают интенсивность метаболических реакций и трофика межпозвонковых дисков. Снижаются их аморзатизационные свойства, увеличивается нагрузка на область фасеточных суставов. Уменьшается количество внутрисуставной жидкости, что ведет к истончению слоя хрящевой ткани на суставных поверхностях.
При резких движениях или чрезмерных нагрузках могут происходить смещения суставных отростков относительно друг друга. Мышечные структуры компенсаторно спазмируются, происходит фиксация позвонков в некорректном положении. Если вовремя не предприняты меры, то постепенно прогрессируют дегенеративные процессы в области суставного хряща.
Клиническая симптоматика спондилоартроза
Клиника заболевания определяется локализацией патологического очага и стадией процесса.
Более подробно симптомы рассмотрены по отделам:
- Шейный. Патология проявляется болью в шее, которая имеет ноющий характер. Болевой синдром проявляется или периодически, или постоянно. Болезненность может иррадиировать в область лопаток, надплечья, руки, затылка. Также характерна скованность движений в шее. По мере прогрессирования патологического процесса нарастает выраженность этих двух симптомов. При ущемлении сосудов и нервных корешков возможны такие проявления, как: головокружения, онемение плеч, нарушение зрения, равновесия, также шум в ушах.
- Пояснично-крестцовый. Характерны такие симптомы: ноющие боли в поясничной области, усиливающиеся при движениях и нагрузке, скованность.
- Грудной. Патология, локализованная в этом отделе, зачастую протекает бессимптомно, особенно на ранних стадиях. Постепенно может проявляться болезненность в области между лопаток, ограничение объема движений при поворотах. В тяжелых случаях появляется ощущение сдавливания в грудной клетке при дыхании.
Степени тяжести патологии
Подробно о степенях тяжести спондилоартроза можно узнать в таблице:
Остеохондропатии
Остеохондропатия представляет собой дегенеративно-некротическую патологию, которая развивается из-за нарушения трофики и прогрессирования дистрофических процессов в субхондральных отделах эпифизов костей.
Чаще случаи патологии встречаются в детстве и юношестве. Заболевание характеризуется хроническим доброкачественным течением и благополучным исходом.
Точные причины развития остеохондропатии неизвестны, но врачи склоняются к мнению, что патология развивается при действии одного или нескольких факторов из списка:
- травмирование;
- инфекционный процесс;
- генетическая предрасположенность;
- нарушение метаболических процессов и трофики.
Патогенез остеохондропатий предполагает местное нарушение трофики кости и костного мозга в эпифизах и апофизах.
Дистрофически-некротический процесс проходит последовательно пять стадий:
- Стадия некротических изменений, которая является результатом нарушения кровоснабжения участков апофиза или эпифиза.
- Стадия вторичного перелома импрессионного типа, который возможен при минимальных нагрузках.
- Стадия фрагментации. Предполагает рассасывание некротизированных участков губчатого вещества костной ткани.
- Стадия репарации. В ходе этой стадии разрастается соединительная ткань.
- Стадия консолидации. Предполагает процесс оссификации, при этом образуются деформации эпифиза или же он полностью восстанавливается при корректном лечении.
Разновидности остеохондропатий
Подробнее о разных видах остеохондропатий можно прочитать в таблице ниже:

Каждая из перечисленных патологий нуждается в глубокой диагностике и продолжительном лечении. Только врач может поставить верный диагноз и назначить эффективный курс терапевтической коррекции.
Нет какой-либо панацеи, которая может предупредить или вылечить все дегенеративно-дистрофические патологии, процесс лечения должен быть комплексным. Терапия включает не только прием медикаментов, но также физиолечение, лечебную физкультуру, санаторно-курортное лечение.
Все препараты нужно принимать строго по инструкции, руководствуясь врачебными назначениями. Цена самолечения может быть слишком высока — неверный подбор терапии зачастую приводит к плачевным результатам.
Фото и видео в этой статье призваны сделать изучение материала о дегенеративно-дистрофических патологиях более наглядным. Берегите здоровье опорно-двигательной системы, ведь качество жизни очень тесно с ним связано.
Частые вопросы
Какие наиболее распространенные дегенеративно-дистрофические заболевания суставов?
Наиболее распространенными дегенеративно-дистрофическими заболеваниями суставов являются остеоартроз, ревматоидный артрит и подагра.
Какие факторы могут способствовать развитию дегенеративно-дистрофических заболеваний суставов?
Факторы, способствующие развитию дегенеративно-дистрофических заболеваний суставов, включают в себя возраст, генетическую предрасположенность, травмы, избыточный вес, неправильное питание и недостаток физической активности.
Какие симптомы обычно сопровождают дегенеративно-дистрофические заболевания суставов?
Обычно симптомы дегенеративно-дистрофических заболеваний суставов включают боли, отечность, ограничение подвижности суставов, скрип или треск в суставах, а также деформацию суставов.
Полезные советы
СОВЕТ №1
Поддерживайте здоровый образ жизни, включая регулярные умеренные физические упражнения, здоровое питание и поддержание нормального веса, чтобы снизить риск развития дегенеративно-дистрофических заболеваний суставов.
СОВЕТ №2
Обратитесь к врачу при первых признаках боли, скованности или отека суставов, чтобы получить своевременное диагностирование и начать лечение, если необходимо.
СОВЕТ №3
Избегайте травм и перенапряжений суставов, соблюдая правила безопасности при занятиях спортом или физическими упражнениями, а также используя подходящую обувь и средства защиты.